Какие последствия могут быть после черепно-мозговой травмы?
Содержание:
Методы диагностики и лечения
От скорости оказания первой помощи зависит прогноз заболевания. После выполнения экстренных действий больной направляется в больницу, где специалисты проводят необходимые обследования. Общие диагностические меры включают сбор анамнеза, исключение сопутствующих заболеваний и неврологическое исследование. Только после обследования может быть назначено дальнейшее лечение.
Первая помощь
Эффективность лечения и прогноз при открытых черепно-мозговых травмах напрямую зависит от помощи, предоставленной больному при ранении. Обычно это делают работники медицинского учреждения. Но помочь могут и люди, находящиеся рядом с потерпевшим в момент получения им травмы. Так как установить тяжесть повреждения сложно, все действия должны быть осторожными. Что нужно сделать:
-
Повернуть человека в положение, которое максимально снижает риск гипоксии, попадания крови и рвотных масс в легкие. Если пострадавший в сознании, необходимо переместить его на спину и следить за его состоянием до приезда скорой помощи.
Больных без сознания следует перевернуть на бок. Ноги при этом нужно согнуть в коленях. Но делать это рекомендуется лишь в случае полной уверенности в том, что у пострадавшего отсутствуют переломы позвоночника и конечностей.
- Обработать рану водой или перекисью водорода, положить вокруг нее бинты и наложить повязку на поврежденную область головы (это уменьшит отечность, вероятность попадания в рану инфекции).
- При нарушении дыхания – провести сердечно-легочный массаж, обеспечить искусственную проходимость воздуха.
- Если повреждены глаза – наложить на них повязку: это остановит кровотечение.
- Дождаться приезда скорой помощи.
Обследование пострадавшего
При поступлении больного в больницу обязательно делают следующее:
- Оценивают состояние сознания (глубину и длительность его потери).
- Измеряют пульс, давление, частоту дыхания и температуру.
- Проверяют функции конечностей.
- Исследуют ригидность мышц затылка.
- Пальпируют шею.
 После этого в зависимости от самочувствия больного назначаются такие виды обследования:
После этого в зависимости от самочувствия больного назначаются такие виды обследования:
- Общий и расширенный анализ крови.
- ЭКГ.
- Рентген шейного отдела позвоночника (в прямой и боковой проекции) – проводится при подозрении на перелом основания черепа.
- Компьютерная и магнитно-резонансная томография головы.
- Исследование состава спинномозговой жидкости.
- Ультразвуковая допплерография.
Дальнейшее лечение
При открытой травме головы чаще всего прибегают к хирургическому способу лечения. Сначала обрабатывают кожу вокруг поврежденного участка. Затем приступают к удалению посторонних предметов и костных обломков из полости раны. При необходимости зашивают сосуды и другие ткани, устраняют гематому.
После этого пациента помещают в отделение интенсивной терапии для дальнейшего лечения и наблюдения. Больному назначают:
- анальгетики (Баралгин, Анальгин) – купируют болевой синдром;
- ноотропы (Фенотропил, Глицин) – улучшают обменные процессы в головном мозге;
- кортикостероиды: (Дексаметазон, Метипред);
- седативные препараты (Валериана, Валокордин) – показаны при расстройствах неврологического характера;
- антибактериальные средства широкого спектра действия (Канамицин, Диоксидин) – устраняют инфекцию, предупреждают возникновение вторичного инфицирования;
- противосудорожные препараты (Дифенин, Седуксен) – назначают, если черепно-мозговая травма привела к развитию эпилепсии;
- витамины группы B и C.
Помимо терапии медикаментозными средствами, пациентам, перенесшим черепно-мозговую травму, назначаются физиотерапевтические процедуры и занятия лечебной физкультурой. Комплексный подход к лечению патологии позволяет снизить риск возникновения осложнений и ускорить процесс реабилитации.
Любые мозговые травмы способны привести к ухудшению качества жизни и летальному исходу. Профилактики получения открытых и закрытых травм черепа не существует. Но снизить вероятность их возникновения можно. Нужно лишь соблюдать правила безопасности во время работы на производстве и при вождении транспортных средств, избегать конфликтных ситуаций, свести к минимуму употребление алкогольных напитков и своевременно обращаться к врачу при появлении проблем со здоровьем.


Формы ЧМТ
По тяжести повреждений можно выделить 3 формы травмы:
- Легкая, когда человек может потерять сознание, но быстро приходит в чувства, не более, чем через 20 минут. Из симптомов у больного наблюдается типичный травматический набор: головокружение, тошнота, приступы рвоты. Могут проявиться признаки гипертензии или брадикардии. Неврологическими симптомами являются лёгкая анизокория или же пирамидная недостаточность.
- Средняя, при которой потеря сознания может длиться на протяжении нескольких часов. После прихода в сознание у больного проявляются многократные рвотные приступы, возможна потеря памяти, нарушения психики. Со стороны витальной функции возможны стойкая брадикардия или гипертензия. Невралгические отклонения выражаются менингеальными признаками, асимметрией мышечного тонуса, присутствуют парезы конечностей и речевые нарушения.
- При тяжёлой травме пострадавший может находиться без сознания до 1 месяца. Отмечаются очень серьёзные нарушения со стороны витальных функций, что представляет опасность для жизни пациента. Первостепенными здесь являются стволовые проявления, характеризующиеся плавающими движениями глазных яблок и их дивергенцией, дыхательными нарушениями, двухсторонним мидриазом, патологическими стопными знаками, парезами конечностей, гормеотонией, судорожными приступами. Человек пребывает в коме.
Травмирование может быть двух видов: открытое и закрытое.
Об открытой травме свидетельствует повреждение кожи головы, которое может затрагивать костную ткань и серое вещество.
Если же травма захватила только кожные покровы без нарушения апоневроза, такое повреждение свидетельствует о закрытой ЧМТ, которая встречается гораздо чаще. Она может сопровождаться сотрясением мозга, тяжесть которого определяют частичная амнезия и длительность нахождения пострадавшего без сознания.
Практически во всех случаях следствием ушиба мозга становится некроз нервных тканей. При попадании воздуха и формировании внутренних гематом ситуация несёт опасность для жизни человека.
Пострадавший способен длительное время пребывать в коме, затем ситуация может усугубиться кровоизлиянием в мягкую ткань мозга.
Разновидности повреждений
Открытую черепно-мозговую травму диагностируют, когда поврежден череп, мягкие и мозговые ткани, сосуды и нервные волокна, окружающие головной мозг, и нарушено взаимодействие внутричерепных тканей с внешней средой. Все ранения этого вида условно делят на группы по таким критериям:
-
Тип ранения. Различают такие ОЧМТ:
- патология мягких тканей черепа. Признаками травм этого типа являются: повреждение кожи, мышечного слоя и сухожилий головы. Целостность мозга не нарушена, но отмечается временная потеря взаимосвязи между его клетками и отделами;
- непроникающие. При этой травме страдает череп, его внутренняя оболочка. Мозг не поврежден, но наблюдается сильный его отек;
- проникающие. Наиболее опасный вид травм. Для них характерно: разрывы кожи, повреждение черепной коробки, кровеносных сосудов и нервных окончаний, тканей мозга. Возможно попадание обломков черепа в рану, сдавливание головного мозга.
-
Тяжесть повреждения. Выделяют такие формы ОЧМТ:
- легкая. В эту группу включают незначительные ранения головы (целостность внутричерепных тканей не нарушена), вызывающие сотрясение мозга, легкую его контузию;
- умеренной степени. К таким травмам относят ушиб головного мозга средней тяжести, ранения головы с небольшим количеством осложнений;
- тяжелая. Основные ее признаки: пролом черепа, разрыв (отрыв) мягких тканей, выраженный ушиб или компрессия мозга. На фоне таких травм часто развиваются тяжелые и множественные осложнения, угрожающие жизни пострадавшего.
-
Характер повреждения мозга. ОЧМТ бывают:
- очаговыми;
- диффузными;
- комбинированными.
-
Механизм возникновения. Согласно данной классификации, травмы головы делят на:
- первичные. Они возникают на фоне полноценного здоровья нервной системы, когда не обнаруживаются дисфункции головного мозга. Такого рода травмы возникают при ножовых или огнестрельных ранениях, падении на голову тяжелых предметов;
- вторичные. Такие раны являются последствием церебральных расстройств (например, повреждения головы во время судорожных припадков, характерных для эпилепсии).
Еще одна разновидность черепно-мозговой травмы открытого типа – трещины, переломы основания черепа, сопровождающиеся повреждением ликворной системы. При ОЧМТ внутричерепные ткани не защищены от патогенных микроорганизмов, воздействия внешней среды, поэтому могут развиться опасные для жизни осложнения. Улучшить прогноз способна лишь своевременно оказанная помощь.
Симптомы черепно-мозговой травмы
Клиническая симптоматика позволяет сделать предварительные выводы о характере черепно-мозговой травме.
Сотрясение головного мозга
Сотрясение сопровождается обратимыми общемозговыми расстройствами.
Характерные симптомы:
- недолгое затемнение или потеря сознания (до нескольких минут);
- легкая оглушенность;
- некоторые затруднения с ориентацией в пространстве;
- выпадение из памяти отрезка времени после травмы;
- моторное возбуждение (редко);
- головокружение;
- головные боли (цефалгия);
- тошнота;
- рвота (не всегда);
- пониженный тонус мускулатуры;
- нистагм (непроизвольные колебания глаз).
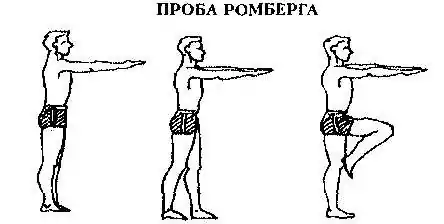
В ходе неврологического осмотра могут отмечаться неустойчивость в позе Ромберга. Симптоматика, как правило, быстро регрессирует. Органические признаки бесследно проходит в ближайшие 3 суток, но вегетативные нарушения сохраняются значительно дольше. Больной может жаловаться сосудистую симптоматику – снижения или повышения АД, тахикардию, похолодание и посинение пальцев, а также гипергидроз.
Ушибы (УГМ)
Клинически различают 3 степени УГМ – легкую, среднюю и тяжелую.
Признаки ушиба мозга легкой степени:
- потеря сознания (до 20-40 мин.);
- цефалгия;
- рвота;
- амнезия;
- учащенное сердцебиение;
- артериальная гипертензия (может отсутствовать).
Умеренная неврологическая симптоматика регрессирует к исходу 2-3 недели после такой черепно-мозговой травмы.
Обратите внимание: принципиальное отличие ушиба от сотрясения – возможность перелома костей свода и наличия субарахноидальных гематом. Признаки УГМ средней степени:
Признаки УГМ средней степени:
- сознание отсутствует до нескольких часов;
- имеет место амнезия;
- цефалгия (отличается высокой интенсивностью);
- неоднократная рвота;
- учащение или урежение ЧСС;
- повышение частоты дыхательных движений с сохранением ритма;
- гипертермия (до субфебрильных значений).
При неврологическом осмотре выявляются менингеальные и стволовые симптомы. Основные органические проявления сходят на нет за 2-5 недель, но некоторые клинические признаки перенесенной черепно-мозговой травмы дают о себе знать еще долго.
Признаки тяжелого УГМ:
- сознание отсутствует до нескольких недель;
- есть угрожающие жизни нарушения важнейших функций;
- моторное возбуждение;
- параличи;
- гипо- или гипертонус мускулатуры;
- судороги.
Обратное развитие симптоматики протекает медленно, нередко имеют место остаточные нарушения, в т. ч. – со стороны психики.
Важно: признак, со 100% вероятностью свидетельствующий о переломе основания черепа — это выделение ликвора из уха или носа. Появление симметричных гематом вокруг глаз («очков»), дает основание заподозрить перелом в зоне передней черепной ямки
Появление симметричных гематом вокруг глаз («очков»), дает основание заподозрить перелом в зоне передней черепной ямки.
Сдавление
Сдавление нередко сопровождает ушибы. Наиболее частыми его причинами становятся гематомы различной локализации и повреждения костей свода с их вдавлением. Реже повреждение обусловлено отечностью ткани мозга и пневмоцефалией.
Симптоматика сдавления может резко нарастать сразу после черепно-мозговой травмы или спустя определенного («светлого») временного промежутка.
Характерные признаки сдавления:
- прогрессирующее нарушение сознания;
- общемозговые расстройства;
- очаговые и стволовые признаки.
Осложнения
Некоторые осложнения могут возникнуть сразу или в кратчайший срок после повреждения черепной коробки. Во избегание опасных для здоровья состояний необходимо незамедлительно оказать первую помощь при черепно-мозговой травме, которая проводится сотрудниками скорой медицинской помощи.
Нарушения сознания
Умеренная или тяжелая ЧМТ приводит к длительным или постоянным расстройствам сознания человека. Острые и хронические состояния нарушенного сознания представлены нижеуказанными феноменами.
Кома. Человек в коме пребывает в бессознательном состоянии, ничего не воспринимает и не осознает, не может ответить на любой предъявляемый стимул. Кома развивается в результате повсеместного повреждения частей головного мозга. Через несколько дней или недель (не более 4-х) больной может выйти из комы, пойдя на поправку, или войти в вегетативное состояние, либо будет зафиксирована смерть мозга.
Смерть мозга. Когда в мозге и в стволе мозга нет измеряемой активности, это называется смертью мозга. В настоящее время под «смертью мозга» подразумевают тотальный некроз мозговых тканей, даже если сохранена сердечная деятельность и обеспечен газообмен путем непрерывной искусственной вентиляции легких. Если был констатирован факт смерти мозга, то отключение аппарата ИВЛ приведет к полному прекращению дыхательной функции и остановке сердца. Смерть мозга признана учеными необратимым состоянием.
Вегетативное состояние. Окончание комы и начало вегетативного статуса знаменуют первые движения глазами. У больного сохранены вегетативные и двигательные рефлексы. Один из критериев – наличие беспорядочного чередования фаз бодрствования и сна. У некоторых лиц сохраняются сложные рефлексы: движения глаз, зевание, произношение отдельных звуков, непроизвольный ответ на болевые раздражители. Осознание себя или окружающего мира утрачено.Отсутствует речь и доказательства понимания других. Возможно, что вегетативная жизнь может стать постоянным явлением, но часто больные прогрессируют до минимально сознательного состояния.
Минимальное (малое)состояние сознания. Подразумевает сильно измененное сознание, но с сохранением некоторых признаков самосознания или осознания окружающей среды. В отличие от вегетативного состояния, у пациентов имеется больше шансов к восстановлению ясного сознания. Окончанием вегетативного статуса и началом малого состояния сознания (а именно – акинетического мутизма) является первая попытка фиксации взора, а затем – слежение.
Неотложная помощь
Пострадавшего укладывают на носилки (желательно жесткие). Нарушения дыхания могут происходить вследствие закупорки дыхательных путей рвотными массами, кровью, зубным протезом, а также при западении нижней челюсти и языка. Полость рта и глотки очищают либо отсосом, либо марлевыми салфетками на зажиме, либо обмотав салфеткой палец. При необходимости рот открывают роторасширителем. Затем начинают искусственное дыхание либо аппаратами (типа КИ-ЗМ), либо «рот в рот» (при отсутствии самостоятельного дыхания). При правильно проведенных вышеуказанных мероприятиях восстанавливается самостоятельное дыхание, нередко вслед за этим пострадавший приходит в сознание.
Одновременно с искусственным дыханием начинают струйное введение полиглюкина (400 мл внутривенно или 400 мл реополиглюкина), преднизолона (от 60 до 300 мл), гидрокортизона (125—250 мг); при ранении крупных артерий накладывают жгут. Если состояние остается крайне тяжелым, пульс и артериальное давление на низком уровне, пунктируют вторую вену и переливают 100 мл 40%-ной глюкозы с 10 ЕД инсулина, продолжая также струйное введение полиглюкина с гормонами. При некоторой стабилизации артериального давления на уровне 70—80 мм рт. ст. и появлении пульса на периферии (лучевая артерия) приступают к иммобилизации переломов бедра, голени, плеча, предплечья, а также внутрисуставных повреждений коленного, голеностопного, локтевого и лучезапястного суставов. Тратить время на шинирование переломов мелких костей не стоит.
На обширные раны накладывают стерильные повязки, укрепляя их сетчатыми бинтами, на мелкие раны — стерильные салфетки, укрепляя их лейкопластырем. При отсутствии травмы органов брюшной полости внутривенно вводят промедол 2%-ный, 1—2 мл: омнопон и морфин противопоказаны при черепно-мозговой травме, т. к. вызывают угнетение дыхания. В таком случае следует вводить анальгин 50%-ный — 2—4 мл; баралгин, 5 мл; максигам — 3— 5 мл; триган — 3—5 мл внутривенно. Если при сочетанной травме имеются абсолютные признаки повреждения органов брюшной полости (выпадение в рану петли кишки, сальника, истечение мочи, желчи и т. д.), наркотики вводить можно и нужно. Госпитализацию пострадавших с множественными и сочетанными травмами осуществляют в реанимационное отделение. Во время транспортировки продолжают внутривенное вливание кровезаменителей. При отсутствии или нарушениях дыхания — ИВЛ через маску. Если есть возможность, фельдшер вызывает на себя специализированную реанимационную бригаду скорой помощи.
Анатомия головного мозга и его оболочек
Головной мозг является жизненно важным органом и потому довольно хорошо защищен природой от случайных повреждений. Кости черепа у взрослых людей прочно срослись между собой и являются довольно надежной защитой. Помимо черепа, мозг окружен тремя оболочками. Твердая мозговая оболочка прилежит изнутри к костям черепа, внутри нее проходят пути оттока венозной крови от мозга. Мягкая и паутинная мозговые оболочки прилегают непосредственно к мозгу, они богаты сосудами и участвуют в его кровоснабжении
Кроме того, паутинная оболочка вырабатывает спинномозговую жидкость, имеющая важное значение для питания и защиты мозга. Мозг как бы плавает в спинномозговой жидкости, которая играет роль гидравлического амортизатора, дополнительно защищая его от травм
У детей первого года жизни строение черепа имеет определенные особенности. Главное из них — это наличие родничков и открытых швов, что, с одной стороны, защищает мозг ребенка от повреждения (кости черепа могут несколько смещаться при травме, что уменьшает риск перелома; при отеке мозга вследствие травмы меньше повышается внутричерепное давление за счет эластичных родничков). С другой стороны, эти же особенности делают младенцев более уязвимыми — даже удар небольшой силы будет опасен, если попадет непосредственно на область родничка. Есть свои особенности и в строении самого мозга — это функциональная незрелость и слабая дифференциация корковых центров (участков мозга, отвечающих за подвижность, чувствительность, речь, чтение и т.д.), а также значительно лучшее, по сравнению с мозгом взрослых, кровоснабжение. Благодаря всему этому у младенцев и детей раннего возраста прогноз после даже тяжелых черепно-мозговых травм значительно благоприятней, чем при аналогичной травме у взрослого человека. Известно, что при своевременном и правильном лечении дети могут полностью восстанавливаться после травм с повреждением участка мозга, которое у взрослого неизбежно привело бы к инвалидности (параличу конечности, потере речи и т.д.)
Надо заметить, что в связи с этими особенностями у детей младшего возраста даже при достаточно тяжелых травмах потеря сознания бывает редко. По статистике, основным поводом для обращения к врачу с детьми 1-ого года жизни является обширная подкожная гематома («шишка»).
Диагностика черепно-мозговых травм
Первое, с чего должно начинаться обследование пострадавшего с травмой головы — это осмотр невропатолога. На этом этапе можно диагностировать сотрясение головного мозга (напомню, что при сотрясении изменений в ткани мозга нет, и потому инструментальные методы малоэффективны, именно осмотр врача играет главную роль в диагностике), а также заподозрить более тяжелое повреждение и решить вопрос о дальнейшем обследовании.
Обязательным в таких случаях является также рентгеновское исследование черепа, что в большинстве случаев позволяет выявить перелом костей черепа. Следует, однако, помнить, что в некоторых случаях перелом оказывается не виден на рентгеновском снимке, а также и то, что даже тяжелые повреждения мозга могут происходить при сохранении целостности костей черепа.
ЭхоЭГ (ультразвуковое исследование мозга) позволяет выявить смещение так называемых «срединных структур», что дает возможность предположить наличие какого-то асимметричного образования в черепе (в случае травмы — гематомы). Ценность этого метода не очень велика, но благодаря своей дешевизне и доступности он широко применяется.
Офтальмоскопия (осмотр глазного дна) позволяет выявить такое явление, как застойные диски, что является косвенным признаком повышением внутричерепного давления (в том числе за счет гематомы).
Наибольшую диагностическую ценность имеют такие методы, как томография мозга -компьютерная (КТ) и магнитно-резонансная (МРТ). Они позволяют достоверно выявить наличие гематомы, различить очаги повреждения при ушибе. К сожалению, это исследование дорого и не всегда доступно. Однако в сложных и неясных случаях проведение томографии мозга становится совершенно необходимо.
Классификация черепно-мозговой травмы
Обратите внимание: травмы данной категории делятся на закрытые, открытые и проникающие
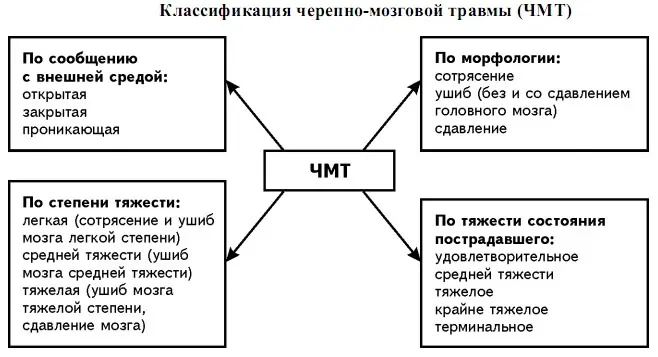
Закрытые ЧМТ – это травмы головы, сопровождающиеся развитием клинической симптоматики, но без серьезных повреждений кожи.
Открытые – это травмы с повреждением слоев кожи и апоневроза черепа.
Проникающие травмы отличаются нарушением целостности твердой оболочки.
Оценка состояния
При первичном осмотре и обследовании пациента в условиях медучреждения обязательно принимаются во внимание следующие факторы:
- состояние кожи головы (присутствие рассечений, размозжений и синяков);
- наличие и локализацию переломов;
- состояние пространств под мозговыми оболочками (оценивается давление ликвора и выявляются субарахноидальные гематомы);
- сопутствующие травмы различной локализации;
- факт наркотического или алкогольного опьянения (на его фоне симптоматика может быть смазанной).
Тяжесть черепно-мозговой травмы оценивается по 3 факторам:
- состояние сознания;
- жизненно важные функции;
- неврологическая симптоматика.
Степени тяжести ЧМТ
- Удовлетворительным считается состояние пациента, если у него ясное сознание, нет нарушений важнейших функций, отсутствуют первичные и вторичные неврологические клинические признаки. При своевременных и правильно проведенных терапевтических мероприятиях жизни ничто не угрожает, а трудоспособность восстанавливается в полной мере.
- При травмах средней тяжести сознание ясное или присутствует некоторое оглушение. Жизненно важные функции не страдают, но возможно урежение числа сердечных сокращений. Могут диагностироваться отдельные очаговые признаки. Угроза для жизни практически отсутствует при своевременном оказании квалифицированной помощи. Прогнозы на полное восстановление после такой черепно-мозговой травмы вполне благоприятные.
- При тяжелом состоянии у пациента выражено оглушение или развивается сопор – угнетение сознания, при котором происходит утрата произвольной деятельности и сохраняется рефлекторная. Фиксируются нарушения функций дыхания и кровообращения, и присутствует неврологическая симптоматика. Возможны парезы, параличи и судороги. Угроза для жизни вполне очевидная, а степень опасности определяется длительностью острой фазы. Перспективы полного восстановления после тяжелых ЧМТ достаточно сомнительные.
- Признаками очень тяжелого состояния являются кома, угнетение ряда важнейших функций и ярко выраженная неврологическая симптоматика (как первичная, так и вторичная). Угроза для жизни очень серьезная, а полного восстановления после травмы обычно не происходит.
- Самое опасное состояние – терминальное. Оно характеризуется комой, критическими нарушениями жизненно важных функций, а также глубокими стволовыми и общемозговыми нарушениями. К сожалению, спасти пострадавшего в такой ситуации удается крайне редко.