Бугристость большеберцовой кости: лечение перелома, код по мкб-10, фото
Содержание:
- Бугристость лучевой и плечевой кости
- Лечение и Прогноз
- Характеристика патологии
- Этиология остеохондропатий
- Остеохондропатия и перелом бугристости большеберцовой кости
- Методы лечения
- Лечение остеохондропатии бедренной кости
- Диагностические мероприятия
- Симптомы болезни
- Методы лечения
- Бугристость берцовых и бедренных костей
- Симптоматика
- Классификация болезни
Бугристость лучевой и плечевой кости
В проекции верхних конечностей также существуют определённые точки роста, которые в детском и подростковом возрасте обеспечивают гармоничное и равномерное развитие костного скелета. Однако при достижении определённого возраста эти локальные точки роста должны закрываться. Весь процесс регулируется гипофизом за счет выработки гормона роста. Он в большом количестве выделяется у детей и в незначительных концентрациях присутствует в организме взрослого человека.
Если бугристость лучевой кости определяется у взрослого человека, то следует проводить дополнительное обследование с целью исключения риска развития онкологического процесса
Аналогичным образом следует воспринимать и бугристость плечевой кости -важно обнаружить причину её гипертрофии
Бугристость головки плечевой кости может быть усилена при сглаживании суставной губы впадины лопатки. Это состояние приводит к формированию факторов риска по развитию привычного вывиха плеча. При устойчивом связочном и сухожильном аппарате с течением времени наблюдается компенсаторная реакция по усилению бугристости плечевой кости в области её головки. Если не предпринимать меры для лечения этого состояния, может наблюдаться сильное разряжение структуры трабекул. Это становится патологической причиной многократных переломов головки плечевой кости.
Лечение и Прогноз
Лечение асептического некроза эпифизов костей у детей в связи с высокими репаративными возможностями в период роста должно быть консервативным, с разгрузкой пораженной конечности и использованием физиотерапевтических процедур. Если О. у детей и взрослых закончилась деформацией суставного конца, в ряде случаев показано оперативное вмешательство: корригирующие остеотомии (см.), артропластика (см.) и др.
Прогноз для жизни благоприятный. Прогноз Остеохондропатии в отношении восстановления функции конечности определяется своевременностью начатого лечения. Самоизлечение наблюдается редко. Из-за поздно начатого или нерационального лечения полного восстановления формы кости и функции конечности обычно не происходит — остаются последствия в виде артроза.
Библиография: Волков М. В. Болезни костей у детей, М., 1974; Косинская Н. С. Дегенеративно-дистрофические поражения костносуставного аппарата, Л., 1961; Многотомное руководство по ортопедии и травматологии, под ред. Н. П. Новаченко и Д. А. Новожилова, т. 1, с. 516, М., 1967; Многотомное руководство по патологической анатомии, под ред. А. И. Струкова, т. 6, с. 60, М., 1962; Ревенко Т. А., Астахова Е. И. и Новичкова В. Г. Об этиологии асептического некроза головки бедренной кости у взрослых, Ортоп, и травмат. № 10, с. 38, 1978; Рейнберг С. А. Рентгенодиагностика заболеваний костей и суставов, кн. 1—2, М., 1964; Рубашева А. Е. Частная рентгенодиагностика заболеваний костей и суставов, с. 57 и др., Киев, 1967; Старцева И. А. и Ленский В. М. Морфологические изменения при асептических некрозах головок бедренных костей у взрослых, Ортоп. и травмат., № 12, с. 56* 1977; Шумада И. В. и др. Об асептическом некрозе и кистевидной перестройке эпифизов костей у взрослых, там же, № 7, с. 33, 1980; Вely М. Histological differential diagnosis of aseptic bone-necrosis, Acta morph. Acad. Sci. hung., v. 27, old 95, 1979; Campbell’s operative orthopaedics, ed. by J. Speed, v. 11, p. 1171, L., 1956; Colas М., Сarret J. P. et Fisсhe r L. Contribution a Petude de la vascularisation intraosseuse de l’astragale, Bull. Ass. Anat. (Nancy), t. 59, p. 819, 1975; Edeiken I. a. Hodes P. Roentgen diagnosis of diseases of bone, Baltimore, 1973; Lichtenstein L. Diseases of bone and joints, St Louis, 1975; Melsen F. a. Nielsen H. E. Osteonecrosis following renal allotransplantation, Acta path, microbiol. scand., v. 85A, p. 99, 1977; Orthopaedic surgery and traumatology, ed. by J. Delchef a. o., p. 438, Amsterdam, 1972; Puls P. Die Primarlasion und Pathogenese der idiopathischen Hiiftkopfnekrose, Z. Rheumatol., Bd 35, S. 269, 1976; Wade С. E. a. o. Incidence of dysbaric osteonecrosis in Hawaii’s diving fishermen, Undersea Biomed. Res., v. 5, p. 137, 1978.
Характеристика патологии
Несмотря на то, что группа этих болезней давно изучается, до сих пор нет однозначного мнения, почему развивается патология. Получается, что внезапно в каком-то участке скелета развивается омертвение костной ткани. Оно не инфекционного происхождения, чаще всего вызвано обменными или сосудистыми нарушениями. Такая дистрофия костных тканей развивается у пациентов в течение нескольких лет, но заканчивается обычно благоприятно. К окончанию формирования скелета, в 22-25 лет, кости и суставы обычно полностью восстанавливаются. И только в ряде случаев о перенесенном заболевании может напоминать деформирующий артроз.
Этиология остеохондропатий
до конца не выяснена. Можно выделить несколько факторов, которые играют определенную роль в развитии заболевания:
Врожденный фактор
обусловлен особой врожденной или семейной предрасположенностью к остеохондропатиям.
Эндокринные (гормональные) факторы
связаны с нередким возникновением патологии у лиц, страдающих дисфункциями эндокринных желез.
Обменные факторы
проявляются в нарушении метаболизма при остеохондропатиях, в частности обмена витаминов и кальция.
На сегодняшний день многие исследователи отдают предпочтение травматическим факторам.
Здесь имеет значение как частая травма, так и чрезмерные нагрузки, в том числе и усиленные мышечные сокращения. Они приводят к прогрессирующему сдавлению, а затем и облитерации мелких сосудов губчатой кости, особенно в местах наибольшего давления.
Наряду с острой и хронической травмой, огромное внимание уделяется и нейротрофическим факторам
, приводящим к сосудистым расстройствам. Согласно мнению М.В
Волкова (1985), изменения в скелете при остеохондропатиях — это следствие остеодистрофии ангионеврогенного характера.
Остеохондропатия и перелом бугристости большеберцовой кости
Бугристость большеберцовой кости сохраняется в виде точки роста дольше всего. Она полностью закрывается в возрасте 20 – 21 года. До этого момента высока вероятность получения травмы данной области.
Остеохондропатия бугристости большеберцовой кости – это специфическое состояние, характерное для детей, которые ведут активный образ жизни и активно занимаются тяжелоатлетическими видами спорта. Впервые обнаруживается у подростков в возрасте старше 12 – 13 лет. Типичный клинический признак – отставание в развитии голени. Она выглядит слишком короткой и искривленной.
Постепенно за счет нарушения процесса кровоснабжения происходит деформация костной ткани – она становится более хрупкой. Это приводит к появлению трещин и переломов. на места срастания поврежденной костной ткани образуется не мозоль, а нарост в виде шипов или шишек. Это довольно неприятное явление, которое может приводить к внешней деформации конечности, развитию контрактуры коленного сустава и утрате подвижности в нем.
Вторичный перелом бугристости большеберцовой кости – это всегда повод для проведения обследования и исключения вероятности развития болезни Осгуда-Шлаттера. Эта патология зачастую развивается в возрасте 10 – 12 лет и без лечения приводит к многочисленным переломам и деформациям костного скелета ребенка.
Стоит обратить внимание на следующие клинические признаки бугристости костей нижних конечностей у детей:
- периодические жалобы на боли в ногах, усиливающиеся даже после незначительных физических нагрузок;
- стремление ребенка к ведению малоподвижного сидячего образа жизни;
- покраснения вокруг крупных суставов (голеностопный, коленный, тазобедренный);
- болезненность при попытке прощупать головки костей, входящих в суставную капсулу;
- скованность движений в утренние часы и после периодов статического напряжения тела;
- отечность мягких тканей и воспалительное утолщение связок, сухожилий и мышц вокруг пораженного сустава.
Для исключения переломов и трещин при появлении подобных симптомов всегда следует прибегать к дифференциальной диагностике с помощью рентгенографического снимка. Более детальные клинические данные можно получить при проведении обследования МРТ.
При отсутствии своевременного лечения возможно развитие серьезных осложнений: асептического некроза костной ткани, последующей за ним фрагментации и частичного замещения фиброзными волокнами. Это может привести к инвалидности и утрате способности к самостоятельному передвижению.
Методы лечения
Лечение остеохондропатии у детей комплексное и продолжительное. Проводится как в стационарных, так и в амбулаторных условиях, что зависит от тяжести течения патологического процесса.
В основном применяются консервативные терапевтические методики:
- Ограничение подвижности конечности.
- Использование фиксаторов и ортопедических приспособлений, которые позволяют снять нагрузку с колена и снизить мышечное напряжение.
- Медикаментозная терапия – назначаются препараты, способствующие нормализации кровообращения, обменных процессов, снижению выраженности симптоматики.
- Физиотерапия – основа комплексного лечения заболевания. Физиотерапевтические процедуры активно применяются на любой фазе течения патологии.
- ЛФК – комплекс упражнений направлен на предупреждение развития мышечной атрофии, на повышение эластичности мускулатуры, улучшение кровообращения и питания тканей, восстановление привычного объема движений.
- Массаж – курсы массажа назначаются после купирования острых симптомов. Проводятся для разработки поврежденной ноги, восстановления ее функционирования, улучшения кровообращения.
Хирургическое вмешательство в детском возрасте проводится очень редко, так как присутствует вероятность повреждения зоны роста кости и раннего развития синостоза (сращение костей).
Медикаменты
Медикаментозная терапия подразумевает применение препаратов различных лекарственных групп, обеспечивающих комплексное воздействие на организм:
- НПВС («Диклофенак» , «Ибупрофен») – способствуют снижению боли, воспаления, отечности.
- НПВС для наружного применения («Кетопрофен», «Вольтарен») – гели и мази снижают выраженность симптоматики и дополняют действие системных средств.
- Ангиопротекторы («Трентал» , «Пентоксифиллин») – применяются для нормализации микроциркуляции крови, улучшения реологических свойств крови, доставки питательных веществ и кислорода к тканям.
- Витаминно-минеральные комплексы («АлфаВит», «Кальцемин», «Компливит») – назначаются для восполнения запасов организма веществами, необходимыми для восстановления костной ткани.
- Хондропротекторы («Артра» , «Терафлекс») – способствуют стимуляции восстановительных процессов в суставах.
Комбинацию лекарственных средств составляет лечащий врач с учетом характера течения патологии, выраженности симптоматики, возраста пациента и индивидуальных особенностей его организма.
ЛФК
Лечебную гимнастику назначают лишь после преодоления острого периода заболевания.
Приведем несколько простых упражнений из лечебного комплекса:
- ходьба на носочках (3-4 мин);
- в положении сидя катать травмированной ногой небольшой мячик, специальный массажер в виде скалки с шипами или обычную бутылку с водой (10 мин);
- ходьба на месте (2-3 мин);
- выполнение неглубоких приседаний (8-10 раз);
- в положении сидя на полу выполнять сгибание и разгибание ног в голеностопном суставе.
Нагружать поврежденную ногу нужно постепенно, следуя рекомендациям доктора.
Физиотерапия
В терапии патологии применяются различные методики физиотерапевтического лечения:
- Лекарственный электрофорез («Анальгин», фосфор, кальций) – методика, основанная на сочетании свойств постоянного тока и лекарственных препаратов. В ходе такого воздействия снижается воспаление, боль, ускоряются процессы восстановления, нормализация обменных процессов.
- УВЧ-терапия (ультравысокочастотная терапия) – вид лечения, основанный на воздействии на организм высокочастотного электромагнитного поля. Процедура улучшает кровообращение и лимфоотток, снижает воспаление и отечность, укоряет регенеративные процессы в пораженных тканях.
- Фонофорез («Лидокаин», «Долобене», водный раствор хлорида магния) – разновидность физиотерапии, которая представляет собой комбинацию лечебных свойств ультразвуковых волн и медикаментов. Оказывает обезболивающее, противоотечное, противовоспалительное действие. Также улучшает обменные процессы, активирует регенерацию тканей и кровообращение.
- Бальнеотерапия – лечение с помощью минеральных вод (общие и местные ванны, душ, питье). Оказывает такое воздействие на организм: снижение боли, воспаления, насыщение тканей кислородом, улучшение циркуляции крови, укрепление иммунитета.
Длительность лечения, количество процедур, необходимость повторного курса определяет врач индивидуально для каждого пациента.
Лечение остеохондропатии бедренной кости
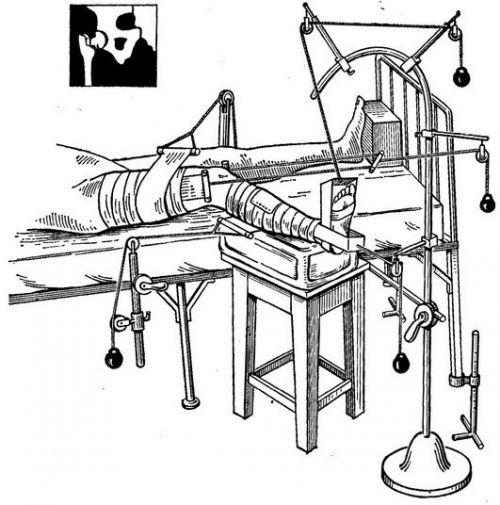
Лечение остеохондропатии бедренной кости проводится комплексное и длительное. В первую очередь назначается иммобилизация пораженного бедра, чтобы предупредить дальнейшее разрушение костной и хрящевой ткани. Пациенту будет назначен постельный режим, а также ношение ортеза или гипсовой повязки. При наличии перелома может быть назначено скелетное вытяжение.
Следующим этапом назначается прием обезболивающих лекарств и препаратов для нормализации кровообращения в пораженной области. Для поддержания тонуса мышц назначают специальную лечебную физкультуру и массаж. Чтобы не допустить набора веса в период постельного режима, пациент должен придерживаться специального питания.
В комплексной терапии ребенку назначают посещать физиотерапевтическое лечение. Это может быть электрофорез с лекарствами, магнитотерапия, УВЧ и другие процедуры, которые индивидуально подбирает специалист в каждом случае. Для восстановления хрящевой ткани и предупреждения ее разрушения могут быть показаны инъекции с хондропротекторами.
Весь период лечения ребенка необходимо регулярно показывать педиатру и ортопеду, чтобы контролировать состояние сустава. Для профилактики рецидива заболевания пациенту запрещают слишком сильно нагружать больной сустав, но при этом показана ежедневная лечебная гимнастика и правильное питание.
Остеохондропатии
— это группа заболеваний детей и подростков, характеризующиеся дегенератино-дистрофическим процессом в апофизах костей.
Диагностические мероприятия
Для того чтобы назначить адекватную терапию, необходимо уточнить диагностику, которая предусматривает следующие методики обследования состояния пациента:
- в начальной стадии развития остеохондропатии отмечаются рентгенологические признаки в виде изменений структуры бугристости большеберцовой кости, проявляющиеся чередованием на снимке светлых участков с темными;
- помимо этого, на рентгеновском снимке изменяется контур бугристости, что объясняется неправильным формированием краевых полостей и секвестроподобных теней. В этом случае фрагменты костей могут сместиться проксимально, слегка выдвинувшись вперед;
- деформативные изменения в дистальной части бугристости обладают каплевидной или округлой формой;
- дифференциальное диагностирование выполняется для исключения остеомиелита, рецидивирующими подвывихами надколенной области, инфрапателлярными бурситами, хондромаляциями, опухолевидными новообразованиями в хрящевых тканях и отрывным переломом большеберцовой кости.
На рентгеновском снимке видны изменения состояния твердых тканей в запущенной стадии остеохондропатии, при которой требуется незамедлительное лечение
Полный или частичный отрыв возможен после травмирования. В этом случае присутствует типичная линия перелома с сохраненным костным отломком неизмененной структуры. При остеомиелите в первую очередь поражается губчатое и корковое вещество большеберцовой кости.
На рентгеновском снимке видны изменения состояния твердых тканей в запущенной стадии остеохондропатии, при которой требуется незамедлительное лечение
При возникновении любых неприятных ощущений и боли в ногах, следует сразу же обратиться в лечебное учреждение. Халатное отношение к здоровью грозит развитием негативных последствий, способных привести к инвалидизации. На первом этапе можно записаться на прием к участковому врачу, который проведет первичный осмотр и определит дальнейшую диагностическую тактику. Диагностика проводится по следующему алгоритму:
Сбор жалоб и анамнеза заболевания
Важно знать, как давно появились симптомы, с чем связано их развитие и какие травмы предшествовали симптоматике. Объективный осмотр области поражения
Врач оценивает выраженность бугристости большеберцовой кости, наличие боли при пальпации колена и коленной чашечки, объем движения в суставе и походку пациента.
Лабораторные методы исследования для выявления признаков воспалительных изменений: повышенного уровня С-реактивного белка, фибриногена или лейкоцитоза. С помощью биохимического анализа крови изучают концентрацию глюкозы, кальция, уровень гормонов щитовидной железы и пр.
Рентгенологическая диагностика необходима для оценки состояния большеберцовой бугристости и костей ног.
Ультразвуковое исследование коленного сустава для исключения его патологии.
Компьютерная или магнитно-резонанснаятомография в сложных диагностических случаях.
Консультации ортопеда, хирурга или травматолога при необходимости.
Описанные методы диагностики позволяют провести дифференциальную диагностику, поставить точный диагноз и подобрать эффективную терапию.
Симптомы болезни
Поскольку существует несколько разновидностей такого заболевания, то вполне естественно, что каждая из них будет обладать собственными особенностями.
Например, остеохондропатическое повреждение тазобедренного сустава, что также носит название болезнь Легга-Кальве-Пертеса, имеет такие характеристики:
- поражение головки тазобедренной кости;
- возрастная категория пациентов от 4 до 9 лет — у мальчиков диагностируется в несколько раз чаще, нежели у девочек;
- первый симптом — незначительная хромота;
- возникновение сильных болевых ощущений в области повреждения;
- распространение болезненности в зону колена;
- ограничение движений в суставе;
- атрофия мышц, располагающихся в бедре и голени;
- укорочение больной ноги примерно на 2 сантиметра.
Остеохондропатия бугристости большеберцовой кости наиболее часто диагностируется у лиц мужского пола в возрасте 12-15 лет. Второе название патологии — болезнь Осгуда-Шлаттера. Симптоматика включает в себя:
- припухлость и отечность больного участка;
- боли, которые склонны к повышению интенсивности выраженности во время ходьбы по лестнице, а также в процессе длительного стояния на коленях;
- незначительное нарушение функционирования сустава.
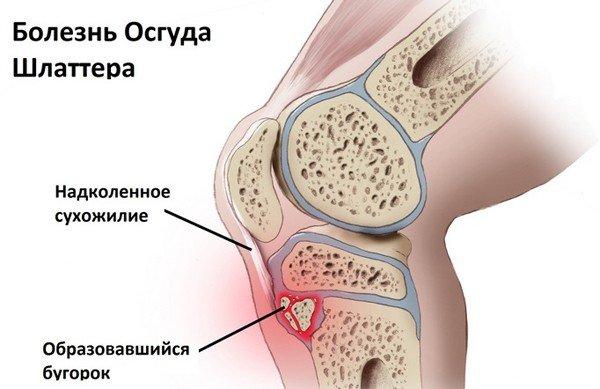
Болезнь Осгуда-Шлаттера.
При остеохондропатии плюсневой кости, наиболее часто поражающей девочек возрастом от 1 года до 15 лет происходит постепенное развитие патологического процесса. Болезнь Келлера 2 представлена такими признаками:
- периодическими болями в месте поражения;
- хромотой;
- незначительной отечностью и покраснением кожного покрова в районе тыла стопы;
- укорочением 2 и 3 пальца больной конечности;
- резким ограничением двигательной функции.
Остеохондропатия стопы, а именно ладьевидной ее кости, что также называется болезнь Келлера 1 формы, в подавляющем большинстве ситуаций поражает мальчиков в возрастной категории от 3 до 7 лет. Основными симптомами принято считать беспричинные боли в стопе и хромоту. В редких случаях наблюдается гиперемия и отечность.
Локализация патологии в бугре пятки или болезнь Шинца считается одной из самых редких разновидностей недуга, диагностирующейся у детей от 7 до 14 лет. Обладает скудной клинической картиной, поскольку выражается лишь в болях и припухлости больного сегмента.
В отличие от предыдущей формы болезнь Шейермана-Мау или остеохондропатия позвонков представляет собой наиболее распространенный тип заболевания, зачастую встречающийся у мальчиков. Главными проявлениями принято считать:
- кифоз среднегрудного и нижнегрудного отдела позвоночного стола — при этом спина округляется;
- слабовыраженные боли — иногда такой симптом вовсе отсутствует;
- межпозвоночная невралгия.
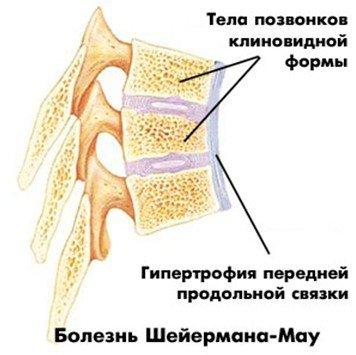
Болезнь Шейермана-Мау.
Остеохондропатия позвоночника, известная также, как болезнь Кальве развивается у детей 4-7 лет. Симптоматическую картину составляют беспричинная боль и быстрая утомляемость спины.
Что касается частичных остеохондропатий, то они больше свойственны людям от 10 до 25 лет, причем у мужчин чаще диагностируются, нежели у представительниц женского пола. Примерно в 85% ситуаций встречается остеохондропатия колена. Основным клиническим проявлением выступает деформация пораженного сегмента.
Методы лечения
Степени тяжести заболевания
Лечение остеохондропатии большеберцовой бугристости (болезни Осгуда-Шлаттера) возможно как в условиях стационара, так и амбулаторно. Назначается хирургом, травматологом или ортопедом. Как правило, рекомендуются следующие методы терапии:
- полное ограничение физических нагрузок;
- наложение гипсовой повязки или фиксирующей манжеты;
- физиотерапия: УВЧ или парафинотерапия.
Если наблюдается сильный болевой синдром, врач назначает обезболивающие средства.
Даже при стойкой ремиссии больному придется отказаться от травмоопасных видов спорта.
Болезнь Осгуда-Шлаттера нередко дает осложнения в виде деформации суставов и гипертрофии мышц. Это заболевание может сопровождать пациента на протяжении всей жизни. В качестве профилактики остеохондропатии следует избегать травмирования области верхней части голени, чрезмерных нагрузок на ноги. При малейших симптомах и проявлениях болевого синдрома следует незамедлительно обратиться к специалисту и обследоваться на предмет начала болезни.
Терапия остеохондропатии бугристости большеберцовой кости зависит от степени тяжести состояния и выраженности клинических проявлений. Лечение остеохондропатии у детей назначается при развитии выраженного болевого симптома и нарушениях функции колена.
Лечебные манипуляции характеризуются комплексностью, индивидуальным подходом и включают в себя лекарственную терапию, физиотерапевтические манипуляции, лечебную физкультуру и оперативные вмешательства при наличии показаний.

Лекарственные препараты, применяемые для лечения остеохондропатии, направлены на остановку воспалительных изменений и ускорение восстановления хрящевой ткани. Для ликвидации воспалительной реакции используют нестероидные противовоспалительные препараты (НПВС) для местного нанесения или в виде таблеток.
«Кеторол», «Ибупрофен», «Найз», «Диклофенак» — помогают снизить болевые проявления, уменьшают припухлость в области бугристости и коленного сустава, возвращают двигательную активность конечности. Кроме НПВС врачи рекомендуют к приему хондропротекторы («Румалон», «Структум», «Артра», «Терафлекс», «Кондронова» и др.) и простые анальгетические средства («Анальгин», «Баралгин»).
Лечебная физкультура — метод восстановительного лечения после операции или при нарушении функций нижних конечностей. Индивидуально для каждого пациента подбирается план реабилитации. Занятия всегда проводятся под контролем инструктора.
Упражнения направлены на растяжку подколенных сухожилий и мышц бедра, укрепление мышечного каркаса нижних конечностей – сгибание и разгибание ноги в коленном суставе, подъемы под прямым углом и др. Главным правилом ЛФК на протяжении нескольких месяцев является постепенное увеличение нагрузки и возвращение к нормальной физической активности.
Физиотерапия
Физиотерапевтические процедуры благотворно влияют на весь организм. Физиолечение помогает ускорить обмен веществ, стимулирует регенерацию пораженных тканей и улучшает микроциркуляцию. В качестве физиотерапии используют: лечение с помощью магнитных волн, УВЧ и СВЧ-терапию, кинезиотерапию, грязелечение, лазеротерапию, парафиновое лечение и массаж нижних конечностей.
Бугристость берцовых и бедренных костей
В детском возрасте довольно долго сохраняется бугристость берцовых костей, за счет чего происходит быстрое увеличение роста малыша. В подростковом возрасте сохраняется некоторая бугристость бедренной кости, но уже ближе к достижению возраста в 15-ть лет эти точки роста полностью закрываются. Костный скелет начинает формироваться по принципу утолщения и набора массы.
За счет того, что бугристость бедренной или берцовой кости является своеобразным «инкубатором» в котором постоянно идет остеогенез, выработка новых трабекул костной ткани, она представляет собой уязвимость для травматического воздействия. Существует ряд негативных факторов, которые могут спровоцировать не только неравномерный рост костных трабекул, но и остеопатию хондропатию и возникновение внутренних полостей в головках бедренной и большеберцовой кости. Это приводит к переломам, трещинам, нарушению подвижности в крупных суставах.
Стоит исключать из жизни ребенка следующие факторы негативного влияния:
- избыточная масса тела – приводит к увеличению физической, механической и кинетической нагрузки на точки роста костной ткани, замедляет процесс формирования новых трабекул, делает потенциально опасным процессом утолщение головок костей и их искривление;
- дефицит витамина D, спровоцированный неправильной работой толстого кишечника или недостаточным количеством солнечных лучей – приводит к разрушению связей солей кальция в костной ткани, недостаточности их усвоения, остеопорозу (в первый год жизни может развиваться рахит);
- занятия спортом с массивной физической нагрузкой на костный скелет (тяжелая атлетика, подвижные спортивные игры, сумо, бокс и другие виды борьбы);
- искривление позвоночника и другие виды нарушения осанки;
- плоскостопие и косолапость, искривление голеней и бедренных шеек;
- неправильное питание с недостаточным количеством белка и минеральных веществ;
- травматическое воздействие;
- неправильный выбор обуви и одежды;
- ранняя постановка на ножки в младенческом возрасте;
- ведение малоподвижного образа жизни без достаточного количества времени, проводимого на свежем воздухе.
Также стоит исключать различные сопутствующие патологии, такие как нарушение процесса кроветворения, анемия, гипотрофия, дистрофия мышечной ткани и т.д
При появлении первых же признаков патологической бугристости костей важно посетить врача для проведения дифференциальной диагностики. Иногда таким образом проявляются злокачественные новообразования на ранних стадиях своего развития
Симптоматика
Остеохондропатия большеберцовой кости сопровождается следующими проявлениями:
Рекомендуем прочитать: Лечение болезни Шляттера у подростков
- присутствие боли и небольшая припухлость в области надколенника, которая усиливается при движении, подъеме и приседаниях;
- в начальной стадии симптомы проявляются незначительно и чаще всего связываются с различными травмами, но постепенно боль нарастает, не купируется даже после кратковременного отдыха и пациенту сложно передвигаться, особенно сгибать коленный сустав;
- в большинстве случаев боль локализуется на передней стороне сустава, в месте прикрепления сухожилия четырехглавой бедренной мышцы к бугристости в большеберцовой кости. В этой части наблюдается отек, который нарастает постепенно и может незначительно уменьшиться после длительного отдыха;
- за счет присутствия отека контуры бугристости сглажены, что явно отмечается при визуальном осмотре пациента. Кроме того, при пальпации плотноэластического отека прощупывается отвердение большеберцовой бугристости;
- характерно, что симптомы не способствуют изменению общего состояния больного, отсутствует гипертермия, цвет кожных покровов не изменяется. Такое состояние может протекать латентно в течение достаточно длительного периода времени, что затрудняет диагностику, которая может указывать на ряд других заболеваний с похожими проявлениями.
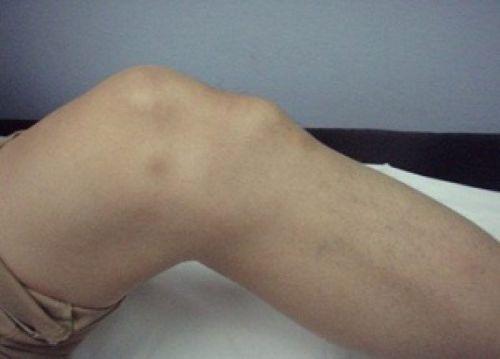
Структурные изменения костной ткани при остеохондропатии большеберцовой кости видны при внешнем осмотре пациента
Как правило, болезнь Осгуда – Шлаттера протекает в хронической форме с периодическими рецидивами и ремиссиями, но наиболее часто средняя длительность заболевания составляет около 2 лет и проходит по мере взросления пациента. У людей среднего и старшего возраста заболевание Осгуда – Шлаттера диагностируется крайне редко и при похожей симптоматике следует определять истинные причины такого состояния, чаще всего представляющие другие патологии коленных суставов.
Классификация болезни
Остеохондропатии у детей и лиц юношеского возраста специалистами из области ортопедии разделяются на 4 группы, каждая из которых имеет свои разновидности и характерные особенности.
Для 1 категории свойственна локализация очага дистрофических и некротических нарушений в эпифизе, т. е. в трубчатых костях. Сюда стоит отнести:
- остеохондропатию головки бедренной кости;
- остеохондропатию головки плюсневой кости;
- остеохондропатию ключицы, а именно в ее конце, расположенном в грудном отделе позвоночника;
- остеохондропатию фаланг пальцев верхних конечностей.
Вторая группа болезни включает в себя те формы, которые поражают короткие трубчатые кости. Таким образом, патология делится на:
- остеохондропатию ладьевидной кости стопы;
- остеохондропатию полулунной кости кисти;
- остеохондропатию ладьевидной кости запястья;
- остеохондропатию тела позвонка.
Еще одна категория представлена присутствием очагов патологического процесса в апофизах и существует в таких типах:
- остеохондропатия бугристости большеберцовой кости;
- остеохондропатия бугра пятки;
- остеохондропатия апофизарных колец позвоночника.
4 группа болезни состоит из повреждения поверхностных или клиновидных суставов — представляет собой частичную остеохондропатию, поскольку в патологический процесс вовлекаются:
- локтевой сустав;
- коленный сустав;
- голеностоп.
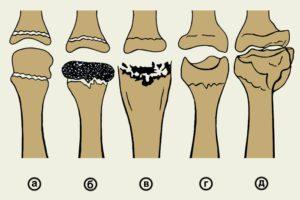
Классификация остеохондропатии по степени тяжести
- начальная или некроз костной ткани — длительность составляет несколько месяцев, а главным симптомом считаются болевые ощущения в области пораженного сегмента. Примечательно то, что во время прохождения пациентом инструментальных диагностических процедур какие-либо изменения могут отсутствовать;
- среднетяжелая или «компрессионный перелом» — может продолжаться от 2 месяцев до полугода. В таких ситуациях наблюдается «проседание» костей, отчего они вклиниваются друг в друга;
- фаза фрагментации — длится от полугода до 3 лет. На таком этапе прогрессирования отмечается рассасывание тех участков кости, которые подверглись дегенерации и некрозу, а также происходит замещение нормальной ткани грануляционными клетками. Подобные факторы приводят к уменьшению высоты кости;
- восстановление — время протекания варьируется от нескольких месяцев до полутора года. На данном этапе осуществляется нормализация формы и структуры кости.
В общей сложности весь цикл остеохондропатии составляет 2-4 года.