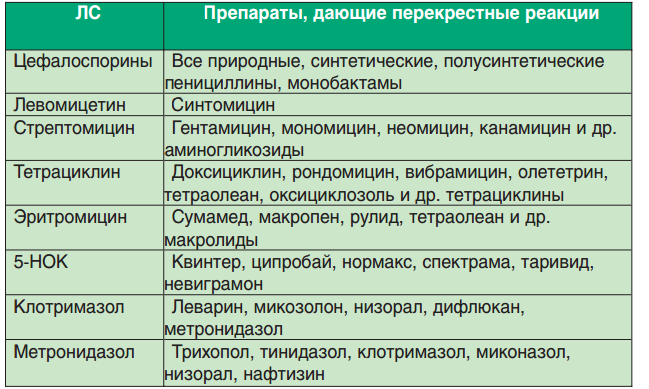
Антибиотики широкого спектра действия
Содержание:
- Вред антибиотиков для организма человека
- Классификация антибиотиков по химическому строению
- Номенклатура
- Антибиотики при беременности
- Группы антибиотиков
- Антибиотики при ангине, бронхите и кашле
- Принципы рациональной антибиотикотерапии
- Группы антибиотиков по механизму ингибирующего действия на разные структуры клетки
- Действие антибиотиков
- Как работают антибиотики
Вред антибиотиков для организма человека
Основной вред, наносимый антибиотиками организму — это разрушение вашей микрофлоры кишечника, в результате, нарушается общее состояние здоровья.
В одном исследовании было показано, что в течение 30 дней после прекращения лечения антибиотиками, фекальная микробиота достигла среднего сходства 88% с исходным уровнем, при этом уровень повышался до 89% в течение 60 дней.
Однако микробиота не полностью вернулась к исходному уровню за исследуемый период времени. Таким образом, антибиотики вызывают немедленное нарушение экосистемы с последующим неполным восстановлением кишечного микробиома.
Антибиотики нарушают микрофлору
Ваш кишечник имеет собственную экосистему, в которой обитают 100 триллионов микроорганизмов, в том числе 400 различных видов бактерий. Эти микробы в вашем кишечнике играют важную роль в пищеварении, иммунитете, обмене веществ и психическом здоровье.
От 60 до 80% вашей иммунной системы находится в вашем кишечнике, а 90% ваших нейротрансмиттеров — химических посредников, которые помогают регулировать настроение — вырабатываются в вашем кишечнике.
На самом деле, кишку часто называют вторым мозгом из-за того, как сильно это может повлиять на ваше настроение и психическое состояние. Поддержание правильного баланса бактерий и других микроорганизмов в кишечнике имеет решающее значение не только для вашего пищеварения, но и для вашего общего состояния здоровья и благополучия.
Антибиотики либо убивают бактерии в кишечнике, либо препятствуют их размножению. К сожалению, антибиотики не могут различить «плохие» бактерии, которые могут вызывать бактериальную инфекцию, и «хорошие» бактерии, которые находятся в вашем кишечнике. Вместо этого антибиотики разрушают все на своем пути.
Когда антибиотики убивают бактерии, которые находятся в вашем кишечнике, это нарушает чувствительную экосистему, создавая дисбактериоз или бактериальный дисбаланс.
Когда количество полезных бактерий в вашем кишечнике падает, это делает вас восприимчивым к разрастанию других организмов, таких как дрожжи, которые часто называют Candida , потому что Candida Albicans является наиболее распространенным штаммом дрожжей.
Когда у дрожжей появляются благоприятные условия, они будут расти и размножаться, особенно когда их кормят сахаром. Когда дрожжи начинают размножаться, они могут повредить слизистую оболочку стенок кишечника, что приводит к так называемой протекающей кишке.
Протекающий кишечник и аутоиммунные заболевания
Здоровый тонкий кишечник удерживает токсины и непереваренный пищевой материал, в то время как тонкая кишка, которая стала «протекающей», пропускает микробы, токсины, частично переваренную пищу и другие частицы.
Когда инородные вещества попадают в ваш кровоток, ваша иммунная система отмечает их как захватчиков и начинает атаковать. Со временем это приводит к тому, что ваша иммунная система, печень и лимфатическая система становятся перегруженными.
Когда иммунная система больше не может справиться, ваш иммунитет ослабевает, и у вас может развиться аутоиммунное заболевание. Вот почему здоровый кишечник является первым шагом на пути к предотвращению и устранению болезней.
Классификация антибиотиков по химическому строению
Сгруппировать их по этому принципу было предложено российскими учеными-химиками А.С. Хохловым и М.М. Шемякиным. Данная классификация антибиотиков основывается на химическом составе их молекул и включает самые многочисленные категории:
- Бета-лактамные подразделяются на пенициллины, выработанные плесневым грибком (действующие вещества — бензилпенициллин, феноксиметил-пенициллин, оксациллин, клоксациллин, флуклоксациллин, амдиноциллин, ацидоциллин, амоксициллин, ампициллин, пивампициллин, карбенициллин, азлоциллин, мезлоциллин, пиперациллин), и цефалоспорины (действующие вещества — цефалоридин, цефазолин, цефамандол, цефуроксим, цефотаксим, цефтазидим, цефпиром, цефепим).
- Макролиды, бактериостатические антибиотики со сложной химической структурой (действующие вещества — эритромицин, олеандомицин, спирамицин, рокситромицин, кларитромицин, азитромицин).
- Тетрациклины — ими лечат болезни дыхательных путей и мочевыводящей системы, а также тяжелые заболевания вроде сибирской язвы, бруцеллеза, туляремии (действующие вещества — тетрациклин, окситетрациклин, хлортетрациклин, метациклин, доксициклин, миноциклин, морфоциклин).
- Аминогликозиды, бактерицидные антибиотики с высокой степенью токсичности (действующие вещества — стрептомицин, мономицин, канамицин, гентамицин, тобрамицин, сизомицин, амикацин, нетильмицин, изепамицин). Применяются для лечения сложных инфекций, заражения крови или перитонита.
- Левомицетины имеют ограниченное применение по причине вероятного воздействия на костный мозг.
- Гликопептидные антибиотики в отношении стрептококков, стафилококков и энтерококков действуют бактериостатически, в остальных случаях — бактерицидно, нарушая синтез стенок бактериальной клетки (действующие вещества — ванкомицин, тейкопланин).
- Линкозамиды являются ингибиторами образования белка (действующие вещества — линкомицин, клиндамицин).
Номенклатура
Долгое время не существовало каких-либо единых принципов присвоения антибиотикам названий. Чаще всего их называли по родовому или видовому наименованию продуцента, реже — в соответствии с химическим строением. Некоторые антибиотики названы в соответствии с местностью, откуда был выделен продуцент, а, например, этамицин получил название от номера штамма (8).
В 1965 году Международный комитет по номенклатуре антибиотиков рекомендовал следующие правила:
- Если известна химическая структура антибиотика, название следует выбирать с учётом того класса соединений, к которому он относится.
- Если структура не известна, название даётся по наименованию рода, семейства или порядка (а если они использованы, то и вида), к которому принадлежит продуцент. Суффикс «мицин» присваивается только антибиотикам, синтезируемым бактериями порядка Actinomycetales.
- В названии можно давать указание на спектр или способ действия.
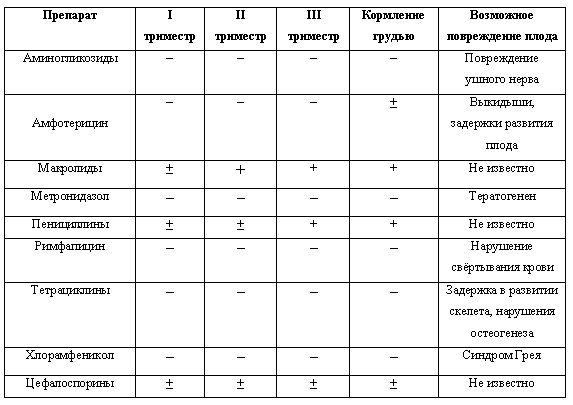
Антибиотики при беременности
 Беременные женщины болеют инфекционными болезнями ничуть ни реже, чем все остальные. А вот лечение беременных антибиотиками весьма затруднительно. В организме беременной растет и развивается плод – будущий ребенок, весьма чувствительный ко многим химическим веществами. Попадание в формирующийся организм антибиотиков может спровоцировать развитие пороков развития плода, токсическое повреждение центральной нервной системе плода.
Беременные женщины болеют инфекционными болезнями ничуть ни реже, чем все остальные. А вот лечение беременных антибиотиками весьма затруднительно. В организме беременной растет и развивается плод – будущий ребенок, весьма чувствительный ко многим химическим веществами. Попадание в формирующийся организм антибиотиков может спровоцировать развитие пороков развития плода, токсическое повреждение центральной нервной системе плода.
В первый триместр желательно избегать применения антибиотиков вообще. Во второй и третий триместры их назначение более безопасно, но тоже, по возможности, должно быть ограничено.
Отказаться от назначения антибиотиков беременной женщине нельзя при следующих болезнях:
- Пневмония;
- ангина;
- пиелонефрит;
- инфицированные раны;
- сепсис;
- специфические инфекции: бруцеллез, бореллиоз;
- половые инфекции: сифилис, гонорея.
Какие же антибиотики можно назначить беременной?
Не оказывают почти никакого влияния на плод пенициллин, препараты цефалоспоринового ряда, эритромицин, джозамицин. Пенициллин, хотя и проходит через плаценту, не оказывает негативного воздействия на плод. Цефалоспорин и другие названные препараты проникают через плаценту в крайне низкой концентрации и не способны навредить будущему ребенку.
К условно безопасным препаратам относят метронидазол, гентамицин и азитромицин. Их назначают только по жизненным показаниям, когда польза для женщины перевешивает риск для ребенка. К таким ситуациям относят тяжелые пневмонии, сепсис, другие тяжелые инфекции, при которых без антибиотиков женщина может попросту погибнуть.
Какие из препаратов нельзя назначать при беременности
Нельзя применять у беременных следующие препараты:
- аминогликозиды – способны привести к врожденной глухоте (исключение — гентамицин);
- кларитромицин, рокситромицин – в экспериментах оказывали токсичное действие на зародыши животных;
- фторхинолоны;
- тетрациклин – нарушает формирование костной системы и зубов;
- левомицетин – опасен на поздних сроках беременности за счет угнетения функций костного мозга у ребенка.
По некоторым антибактериальным препаратам нет данных о негативном воздействии на плод. Объясняется это просто – на беременных женщинах не проводят экспериментов, позволяющих выяснить токсичность препаратов. Эксперименты же на животных не позволяют со 100% уверенностью исключить все негативные эффекты, так как метаболизм препаратов у человека и животных может значительно отличаться.
Следует учесть, что перед планируемой беременностью следует также отказаться от приема антибиотиков или изменить планы по зачатию. Некоторые препараты обладают кумулятивным эффектом – способны накапливаться в организме женщины, и еще некоторое время после окончания курса лечения постепенно метаболизируются и выводятся. Беременеть рекомендуется не ранее чем через 2-3 недели после окончания приема антибиотиков.
Группы антибиотиков
Несмотря на многообразие этой группы препаратов, все их можно отнести к нескольким основным видам. В основе этой классификации лежит химическая структура – лекарства из одной группы имеют схожую химическую формулу, отличаясь друг от друга наличием или отсутствием определенных фрагментов молекул.
Классификация антибиотиков подразумевает наличие групп:
- Производные пенициллина. Сюда относятся все препараты, созданные на основе самого первого антибиотика. В этой группе выделяют следующие подгруппы или поколения пенициллиновых препаратов:
- Природный бензилпенициллин, который синтезируется грибами, и полусинтетические препараты: метициллин, нафциллин.
- Синтетические препараты: карбпенициллин и тикарциллин, обладающие более широким спектром воздействия.
- Мециллам и азлоциллин, имеющие еще более широкий спектр действия.
- Цефалоспорины – ближайшие родственники пенициллинов. Самый первый антибиотик этой группы – цефазолин С, вырабатывается грибами рода Cephalosporium. Препараты этой группы в большинстве своем обладают бактерицидным действием, то есть убивают микроорганизмы. Выделяют несколько поколений цефалоспоринов:
- I поколение: цефазолин, цефалексин, цефрадин и др.
- II поколение: цефсулодин, цефамандол, цефуроксим.
- III поколение: цефотаксим, цефтазидим, цефодизим.
- IV поколение: цефпиром.
- V поколение: цефтолозан, цефтопиброл.
Отличия между разными группами состоят в основном в их эффективности – более поздние поколения имеют больший спектр действия и более эффективны. Цефалоспорины 1 и 2 поколений в клинической практике сейчас используются крайне редко, большинство из них даже не производится.
- Макролиды – препараты со сложной химической структурой, оказывающие бактериостатическое действие на широкий спектр микробов. Представители: азитромицин, ровамицин, джозамицин, лейкомицин и ряд других. Макролиды считаются одними из самых безопасных антибактериальных препаратов – их можно применять даже беременным. Азалиды и кетолиды – разновидности макорлидов, имеющие отличия в структуре активных молекул.

Еще одно достоинство этой группы препаратов – они способны проникать в клетки человеческого организма, что делает их эффективными при лечении внутриклеточных инфекций: хламидиоза, микоплазмоза.
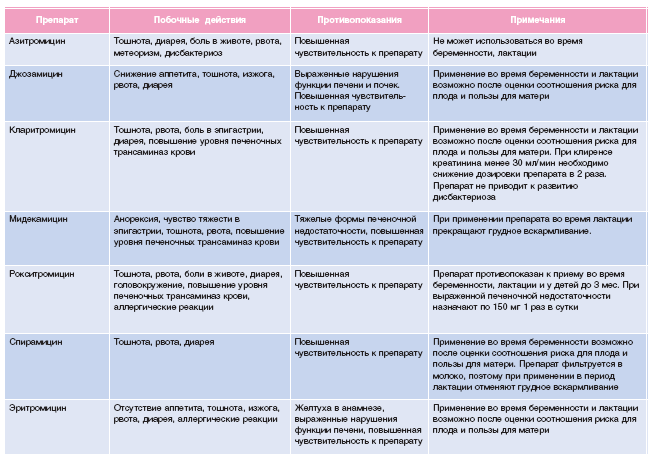
- Аминогликозиды. Представители: гентамицин, амикацин, канамицин. Эффективны в отношении большого числа аэробных грамотрицательных микроорганизмов. Эти препараты считаются наиболее токсичными, могут привести к достаточно серьезным осложнениям. Применяются для лечения инфекций мочеполового тракта, фурункулеза.
- Тетрациклины. В основном этой полусинтетические и синтетические препараты, к которым относятся: тетрациклин, доксициклин, миноциклин. Эффективны в отношении многих бактерий. Недостатком этих лекарственных средств является перекрестная устойчивость, то есть микроорганизмы, выработавшие устойчивость к одному препарату, будут малочувствительны и к другим из этой группы.
- Фторхинолоны. Это полностью синтетические препараты, которые не имеют своего природного аналога. Все препараты этой группы делятся на первое поколение (пефлоксацин, ципрофлоксацин, норфлоксацин) и второе (левофлоксацин, моксифлоксацин). Используются чаще всего для лечения инфекций ЛОР-органов (отит, синусит) и дыхательных путей (бронхит, пневмония).
- Линкозамиды. К этой группе относятся природный антибиотик линкомицин и его производное клиндамицин. Оказывают и бактериостатическое, и бактерицидное действия, эффект зависит от концентрации.
- Карбапенемы. Это одни из самых современных антибиотиков, действующих на большое количество микроорганизмов. Препараты этой группы относятся к антибиотикам резерва, то есть применяются в самых сложных случаях, когда другие лекарства неэффективны. Представители: имипенем, меропенем, эртапенем.
- Полимиксины. Это узкоспециализированные препараты, используемые для лечения инфекций, вызванных синегнойной палочкой. К полимиксинам относятся полимиксин М и В. Недостаток этих лекарств – токсическое воздействие на нервную систему и почки.
- Противотуберкулезные средства. Это отдельная группа препаратов, обладающих выраженным действием на туберкулезную палочку. К ним относятся рифампицин, изониазид и ПАСК. Другие антибиотики тоже используют для лечения туберкулеза, но только в том случае, если к упомянутым препаратам выработалась устойчивость.
- Противогрибковые средства. В эту группы отнесены препараты, используемые для лечения микозов – грибковых поражений: амфотирецин В, нистатин, флюконазол.
Антибиотики при ангине, бронхите и кашле
Воспалительные заболевания верхних дыхательных путей – одни из наиболее часто встречаемых в клинической практике. Таким болезням, как ангина и бронхит, подвержены как дети, так и взрослые. Иногда эти патологические состояния могут вызываться вирусами, однако нередко присоединяется и бактериальная инфекция. В этом случае, необходимо применять антибактериальные препараты (антибиотики). Следует напомнить, что антибиотикотерапия должна проводиться только после полного обследования пациента, постановки диагноза и проверки чувствительности флоры к тому или иному антибиотику.
Для лечения этих заболеваний могут быть назначены следующие препараты:
| Название и группа препарата | Дозировка |
|
Флемоксин Солютаб.
Пенициллиновая группа, действующее вещество – Амоксициллин. |
|
|
Сумамед.
Группа макролидов, действующее вещество – Азитромицин. |
|
|
Гатиспан.
Группа фторхинолонов, действующее вещество – Гатифлоксацин. |
1 таблетка 400 мг в сутки. |
|
Авелокс.
Группа фторхинолонов, действующее вещество – Моксифлоксацин. |
1 таблетка 400 мг в сутки. |
|
Рулид.
Группа макролидов, действующее вещество – Рокситромицин. |
Взрослым и детям массой свыше 40 кг – 2 таблетки 150 мг 1-2 раза в день.
В остальных случаях дозировка рассчитывается индивидуально. |
|
АзитРус.
Группа макролидов, действующее вещество – Азитромицин. |
Взрослым и детям старше 12 лет – 1 капсула или таблетка 500 мг в сутки.
Детям старше 3 лет – 10 мг на 1 кг веса в сутки. |
О присоединении бактериальной инфекции могут свидетельствовать резкое повышение температуры тела, нарастание признаков общей интоксикации (слабости, головной и мышечной боли, головокружения), кашель с отхождением гнойной мокроты.
Принципы рациональной антибиотикотерапии
Принцип 1. Антибиотик должен назначаться строго по показаниям.
Например, многие любят назначать себе антибиотик по каждому чиху.
«Чих», если он не аллергический, это, как правило, проявление вирусной диверсии, а не бактериальной. А на вирусы, как вам хорошо известно, антибиотики не действуют. Для этого есть другие средства.
В дальнейшем, если, не дай Бог, случится что посерьезнее, и врач выпишет этот антибиотик, то он может оказаться неэффективным, поскольку микробы (а многие заболевания вызываются условно-патогенными микробами, живущими в нас) уже как следует подготовились.
В итоге лечение затягивается, а в ряде случаев даже возникают осложнения.
Принцип 2. Лечение должно проводиться в рекомендуемых для каждого конкретного случая дозировках.
Для подбора дозы препарата необходимо знать:
- Тип инфекции.
- Тяжесть заболевания.
- Возраст больного.
- Вес пациента.
- Функцию почек.
Рекомендуя антибиотик посетителю аптеки, знаете ли вы все это?
Сильно подозреваю, что нет.
Поэтому я категорически не советую вам самостоятельно подбирать препарат этой группы покупателю.
Я понимаю, что вами в данном случае руководят добрые чувства, но этим самым вы оказываете медвежью услугу.
Принцип 3. Длительность приема антибиотика должна быть, как минимум, 5-7 дней. Исключение составляют некоторые антибиотики, которые принимаются 3 дня.
А у нас частенько бывает так : через 2 дня полегчало, значит, хватит пить препарат, «сажать печень».
Принцип 4. В идеале антибиотик должен назначаться с учетом чувствительности к нему вызвавшего болезнь микроба. Это тоже можно определить только в условиях лечебно-профилактического учреждения.
Принцип 5. Антибиотик должен назначаться с учетом противопоказаний, которых вы тоже не знаете. Не всякий посетитель вспомнит все свои болячки, а лечащий врач их знает или видит их перечень в амбулаторной карте.
Учитывая все выше сказанное, мне хочется вас спросить:
Вы хотите РЕАЛЬНО помочь посетителю?
Если ваш ответ «ДА», то пожалуйста, не советуйте ему антибиотик!
На этом мы с вами сегодняшний разговор про антибиотики закончим.
А домашнее задание будет таким:
В свете того, о чем мы с вами только что говорили, попробуйте объяснить покупателю, почему вы сами не можете рекомендовать ему препарат этой группы.
В следующий раз мы разберем особенности основных групп антибиотиков, их отличия друг от друга, показания и противопоказания к применению.
А какие еще у вас есть вопросы по этой группе средств?
После того, как пройдем тему антибиотиков, планирую сделать для вас, мои дорогие подписчики, шпаргалку по дозировкам препаратов, вызывающих наибольшие трудности.
Так что если вы еще не подписаны на рассылку, присоединяйтесь! Форма подписки имеется в конце каждой статьи и в правом верхнем углу страницы. Если что-то не получится, посмотрите вот здесь инструкцию.
Свои вопросы по сегодняшней теме, комментарии, дополнения пишите внизу в окошечке комментариев.
И не забывайте кликать на кнопки соц. сетей, которые видите ниже, чтобы поделиться ссылкой на статью со своими коллегами.
До новой встречи на блоге «Аптека для человека»!
С любовью к вам, Марина Кузнецова
Группы антибиотиков по механизму ингибирующего действия на разные структуры клетки
Антибиотики губительно действуют на микробную клетку. Их «мишенью» являются клеточная стенка, цитоплазматическая мембрана, рибосомы и нуклеотид.
Антибиотики, влияющие на клеточную стенку
Данная группа препаратов представлена пенициллинами, цефалоспоринами и циклосерином.
Пенициллины убивают микробную клетку путем подавления синтеза пептидогликана (муреина) — основного компонента их клеточных мембран. Этот фермент вырабатывают только растущие клетки.
Антибиотики, подавляющие синтез рибосомных белков
Самая многочисленная группа антибиотиков, которые продуцируются актиномицетами. Она представлена аминогликозидами, группой тетрациклина, левомицетином, макролидами и др.
Стрептомицин (группа аминогликозидов) оказывает антибактериальное действие способом блокировки субъединицы 30S рибосомы и нарушением считывания генетического кодонов, в результате чего образуются ненужные микробу полипептиды.
Тетрациклины нарушают связывание аминоацил-тРНК с комплеском рибосомы-матрица, в результате чего подавляется синтез белка рибосомами.
У мелких бактерий, внутриклеточных паразитов, тетрациклины подавляют окисление глутаминовой кислоты — исходного продукта в реакциях энергетического метаболизма. Левомицетин, линкомицин и макролиды подавляют пептидилтрансферазную реакцию с 50 S субъединицей рибосомы, что ведет к прекращению синтеза белка бактериальной клеткой.
Антибиотики, которые нарушают функцию цитоплазматической мембраны
Цитоплазматическая мембрана располагается под клеточной стенкой и представляет собой липопротеин (до 30% липидов и до 70% протеинов). Антибактериальные препараты, которые нарушают функцию цитоплазматической мембраны, представлены полиеновыми антибиотиками (Нистатин, Леворин и Амфотерицин В) и Полимиксином. Полиеновые антибиотики адсорбируются на цитоплазматической мембране грибков и связываются с ее веществом эргостеролом. В результате этого процесса клеточная мембрана теряет макромолекулы, что приводит к обезвоживанию клетки и ее гибели.
Антибиотики, которые ингибируют РНК-полимеразу
Данная группа представлена рифампицинами, которые продуцируются актиномицетами. Рифампицин подавляет активность ДНК-зависимой РНК-полимеразы, что приводит к блокировке синтеза белка при переносе информации из ДНК на РНК.
Рис. 10. Повреждение мембраны бактериальной клетки антибиотиками приводит ее к гибели (компьютерное моделирование).
Рис. 11. На фото момент синтеза белка из аминокислот рибосомой (слева) и трехмерная модель рибосомы бактерии Haloarcula marismortui (справа). Именно рибосомы часто становятся «мишенью» для многих антибактериальных препаратов.
Рис. 12. На фото момент удвоения ДНК вверху и молекула РНК внизу. Рифампицин подавляет активность ДНК-зависимой РНК-полимеразы, что приводит к блокировке синтеза белка при переносе информации из ДНК на РНК.
Действие антибиотиков
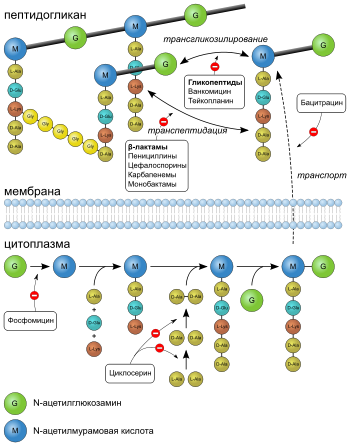
Механизм действия антибиотиков — ингибиторов синтеза клеточной стенки
Антибиотики в отличие от антисептиков обладают антибактериальной активностью не только при наружном применении, но и в биологических средах организма при их системном (перорально, внутримышечно, внутривенно, ректально, вагинально и др.) применении.
Механизмы биологического действия
- Нарушение синтеза белка: ингибирование активации и переноса аминокислот, функций рибосом (стрептомицин, тетрациклин, пуромицин).
- Подавление синтеза нуклеиновых кислот: связывание с ДНК и препятствование продвижению РНК-полимеразы (актидин), сшивание цепей ДНК, что вызывает невозможность её расплетания (рубомицин), ингибирование ферментов.
- Нарушение синтеза клеточной стенки посредством ингибирования синтеза пептидогликана (пенициллин, цефалоспорин, монобактамы), образования димеров и их переноса к растущим цепям пептидогликана (ванкомицин, флавомицин) или синтеза хитина (никкомицин, туникамицин). Антибиотики, действующие по подобному механизму, обладают бактерицидным действием, не убивают покоящиеся клетки и клетки, лишённые клеточной стенки (L-формы бактерий).
- Нарушение функционирования мембран: нарушение целостности мембраны, образование ионных каналов, связывание ионов в комплексы, растворимые в липидах, и их транспортировка. Подобным образом действуют нистатин, грамицидины, полимиксины.
- Нарушение синтеза пуринов и пиримидинов (азасерин, саркомицин).
- Ингибирование работы дыхательных ферментов (антимицины, олигомицины, ауровертин).
Взаимодействие с алкоголем
Алкоголь может влиять как на активность, так и на метаболизм антибиотиков, влияя на активность ферментов печени, расщепляющих антибиотики. В частности, некоторые антибиотики, включая метронидазол, тинидазол, левомицетин, ко-тримоксазол, цефамандол, кетоконазол, латамоксеф, цефоперазон, цефменоксим и фуразолидон химически взаимодействуют с алкоголем, что приводит к серьёзным побочным эффектам, включающим тошноту, рвоту, судороги, одышку и даже смерть. Употребление алкоголя с этими антибиотиками категорически противопоказано. Кроме того, концентрация доксициклина и эритромицина может быть, при определённых обстоятельствах, существенно снижена при употреблении алкоголя
Как работают антибиотики
Когда вы принимаете антибиотик, он попадает в ваш кровоток и проходит через ваше тело, убивая бактерии. Однако существует мало различий между вредными и хорошими бактериями. Антибиотики убивают не только вредные бактерии, от которых вы заболели, но и бактерии, которые приносят вам пользу.
Хорошие бактерии в кишечнике помогают людям разными способами, в том числе помогают вырабатывать витамины и повышают иммунитет. Некоторые исследователи считают, что уничтожение их антибиотиками может способствовать росту хронических заболеваний, таких как ожирение, астма и рак.
Кроме того, потеря хороших бактерий может дать возможность размножаться другим типам бактерий, что приводит к оппортунистической инфекции.
Иногда оппортунистическая инфекция возникает, когда бактерии из окружающей среды попадают в ваш организм и поражают бактерии, поврежденные антибиотиком. В других случаях оппортунистическая инфекция начинается, когда антибиотики нарушают баланс микроорганизмов, проживающих у вас, и обычно дружественные бактерии размножаются слишком быстро и становятся вредными.